מחלת פרקינסון
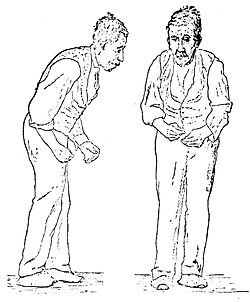 | |
| איור של יציבה אופיינית לחולה פרקינסון | |
| תחום | מערכת העצבים |
|---|---|
| סיווגים | |
| ICD-10 | G20 |
מחלת פרקינסון (באנגלית: Parkinson's disease, בעברית: רטטת) היא מחלה ניוונית חשוכת-מרפא של מערכת העצבים, המתקדמת באיטיות ומאופיינת בהפרעות מוטוריות טיפוסיות, המתרחשת עקב חוסר במוליך העצבי דופמין על רקע התנוונות קבוצת תאי החומר השחור (Substantia Nigra) במוח. היא נקראת על שמו של הרופא האנגלי ג'יימס פרקינסון.
שבוע המודעות למחלת פרקינסון בישראל מצוין כל שנה בין ה-5 ל-12 במרץ.
הגדרת המחלה
בין ההפרעות ניתן למנות: האטה וירידה בתנועה, נוקשות שרירים, רעד בלתי רצוני במנוחה ובשעת לחץ, הפרעות בשיווי המשקל וחוסר יציבות בהליכה. המחלה נובעת מתפקוד לקוי בגרעיני הבסיס במוח, שממוקמים בעומק המוח הגדול ובמוח האמצעי ותפקידם לנהל את ההיבטים האוטומטים של תנועותינו, באופן מדויק ללא התערבות הכרתית.
באופן נורמלי, תאי העצב שבגרעיני הבסיס שבמוח משחררים את המוליך העצבי דופמין, שחיוני בבקרה על הביצוע של התנועה בגוף, ובעת מחלה זו שחרורו חסר, או שהקולטנים שלו נפגמו. הגיל הממוצע לתחילת המחלה הוא 57 שנים.
בשלב מתקדם של המחלה, ההפרעות בתנועתיות השרירים מערבות גם את מנגנון הבליעה והדיבור. הדיבור נעשה לא ברור משום שהוא איטי וחלש מהרגיל. במקרים קשים הדיבור הופך ללחישה, משום שהחולה מתקשה לדחוס את האוויר דרך קנה הנשימה כדי להרים את קולו. הפרעות דומות לאלו נגרמות אחרי שבץ מוחי ואופן הטיפול בהם דומה.
המחלה מתחלקת לשני סוגים:
מחלת פרקינסון ראשונית EARLY ONSET
מתחילה אחרי גיל 40 ושכיחותה עולה עם הגיל. מתבטאת בחסר של המוליך העצבי דופמין באזורים הפגועים. עם זאת קיימים מספר מקרים נדירים של המחלה, שהתבטאו מוקדם יותר, בסביבות גיל 30, ואף תועד מקרה בו ילדה בת 7 לקתה במחלה וטופלה בתרופות הנהוגות.
מחלת פרקינסון שניונית LATE ONSET
מתבטאת באובדן או הפרעה בפעולת הדופמין בגרעיני הבסיס, עקב מחלות ניווניות נוירופתיות אחרות, סמים או רעלנים אקסוגניים. הסיבה השכיחה ביותר לפרקינסון שניוני היא תרופות אנטי פסיכוטיות החוסמות את הקולטנים לדופמין.
תסמינים
- ב–80-50% מהמקרים המחלה מתחילה ברעד של אחת מכפות הידיים.
- רעד מקסימלי במנוחה שפוחת בתנועה, כאשר בשינה אינו קיים.
- הרעד מוגבר על ידי מתח נפשי או עייפות.
- האיברים המושפעים ביותר מהרעד בדרך כלל יהיו כפות הידיים, הזרועות והרגליים. גם הלסתות, הלשון, המצח והעפעפיים יכולים להיות מושפעים.
- לחולים רבים במקום רעד יש נוקשות שרירית, שמתקדמת וגורמת לירידה בתנועתיות, שעלולים לכלול כאבי שרירים ועייפות, ונטייה ליפול קדימה.
- דיבור חלש, מונוטוני ומגמגם.
- ירידה במוטוריות ופגיעה בשליטה של שרירים מְרֻחָקים (distalis) המתבטאת בכתב זעיר, ועליה בקושי בביצוע פעילויות של חיי יומיום.
- 50% סובלים מדמנציה. דיכאון די שכיח.
- סימנים של פגיעה בפעילות מערכת העצבים האוטונומית, שמתבטאים בסבוריאה (דלקת עור כרונית), עצירות והיסוס בהטלת שתן.
- פגיעה ביכולת לבצע תנועות מהירות עוקבות.
- המצאות רמות נמוכות של גלוטטיון.
- המצאות רמות גבוהות של ברזל.
- אובדן זיכרון וחשיבה איטית (היכולת לחשוב בהיגיון נשמרת).
גורמים
לא ידוע בוודאות מהם הגורמים למחלת פרקינסון, וידוע שישנם גורמים גנטיים שמשפיעים על התפתחות המחלה. בקרב מיעוט מהחולים מעורבת הרעלה של מתכות כמו מנגן. גורם למחלת פרקינסון יכול להיות ליקוי במנגנון הדטוקסיפיקציה של הכבד – חשיפה של אנשים עם יכולת דטוקסיפיקציה ירודה לתרכובות המכילות גופרית, תגרום להם להיות בסיכון גבוה יותר לרעלנים עצביים. חשיפה לאורך זמן של אנשים אלה לרעלנים עצביים, יכולה לגרום לנזק שבסופו של דבר יתבטא כמחלה קלינית.
הרעלן MPTP
 ערך מורחב – MPTP
ערך מורחב – MPTP
1-methyl-4-phenyl-1,2,3,6-tetrahydropyridine הוא רעלן עצבי שהורס תאי עצב בחומר השחור וכך גורם לתסמינים דמויי מחלת פרקינסון. החומר שימש כמודל למחקר מחלות בבעלי חיים. MPTP יכול להיווצר בטעות תוך כדי ניסיון לייצר MPPP (סם אופיאטי סינתטי) וכך הוא התגלה לראשונה.
טיפול במחלת הפרקינסון
טיפול מבוסס תרופות
הטיפול התרופתי במחלת הפרקינסון הוא טיפול מורכב מאוד שכן הוא כולל בחירת תרופה מתאימה בהתבסס על גיל המטופל, חומרת תסמיני הפרקינסון וקיומן של מחלות רקע נוספות.
את כל התרופות שמשמשות בטיפול במחלת הפרקינסון ניתן לחלק לשש קבוצות עיקריות
- לבודופה (נקראת גם אל-דופה, L-Dopa, Levedopa, שמות מסחריים: דופיקר, סינמט ולבופר פלוס).
- מעכבי COMT-תרופות כגון אנטקפון, סטלבו (לבודופה עם אנטקפון)
- אגוניסטים לדופמין - תרופות כגון ברומוקריפטין, פרמיפקסול, רופינירול, רוטיגוטין ואפומורפין.
- מעכבי MAOB - כגון סלג'ילין ורסאג'ילין
- תרופות אנטיכולינרגיות - Trihexyphenidyl
- אמאנטדין
לבודופה הוא למעשה החומר ממנו מסונתז הדופמין בגוף. מתן של לבודופה יחד עם תרופות שמעכבות את הפירוק שלו בדם (כגון benserazide, carbidopa, entacapone) מעלה את הזמינות של לבודופה למוח. במוח לבודופה עובר פירוק לדופמין ובכך נצפית עלייה ברמות דופמין במוח. לבודופה נותן הקלה סימפטומטית על המחלה ומשפר את הסימנים התנועתיים של המחלה. חסרונו של הטיפול בלבודופה הוא בתופעות לוואי שונות, כמו בחילה (בעיקר בתחילת הנטילה), תופעת האון-אוף (בה התרופה מפסיקה לפעול אחרי זמן מסוים ואז התסמינים של המחלה מחמירים), תת-לחץ דם, עייפות וסחרחורות, בלבול או הזיות וגם הפרעות שליטה בדחפים. לאורך זמן נטילה כרוני (מעל 5–10 שנים) של לבודופה מתפתחת גם תופעת לוואי של דיסקינזיה (תנועות חוזרות בלתי רצוניות, שהיא בעצמה הפרעת תנועה קשה).
אגוניסטים לדופמין הן תרופות שמחקות את פעולתו של דופמין על ידי הצמדות לקולטנים של דופמין במערכת העצבים המרכזית. פעולה זאת משפרת את תסמיני המחלה התנועתיים. הנגזרות הישנות של התרופות האלו (כגון bromocriptine) גרמו לבעיות במסתמי הלב ולכן לא משתמשים בהן יותר. התרופות החדשות יותר משמשות בטיפול כקו ראשון בדרך כלל במטופלים צעירים. מטופלים קשישים רגישים מאוד לתופעות הלוואי של התרופות האלו ולכן הן אינן מהוות קו ראשון לטיפול. תופעות הלוואי של התרופות האלו כוללות: בחילות והקאות, ישנוניות ונדודי שינה, חלומות לא הגיוניים, הזיות, תת-לחץ דם אורתוסטטי והפרעות שליטה בדחפים.
סוג אחר של תרופות, כמו הסלג'ילין, מעכבות את התפתחות המחלה, אם הן נלקחות בתחילת התפתחותה.
סוג נוסף הוא תרופות, כמו האמנטדין, ממריצות את תאי העצב לשחרר דופמין, אך הן עלולות לגרום לבלבול. ישנן תרופות נוספות, כמו ברומוקריפטין, שמחליפות את הדופמין ומשחררות חומר הפועל באופן הדומה לו.
הקושי הגדול בטיפול על ידי תרופות, הוא במציאת האיזון. לחולה פרקינסון שאינו נוטל מספיק תרופות יהיה קשה לנוע, אך במקרה של מינון גדול מדי, הוא יסבול מתנועות לא רצויות. בנוסף, זמן התגובה של הגוף לתרופות איננו קבוע, דבר שמקשה על קביעת מינון התרופות. יתר על כן, ככל שהמחלה מתקדמת יותר, התרופות מועילות פחות ופחות.
קיים טיפול ניתוחי באמצעות גירוי חשמלי של הגרעין התת-תלמי, הנקרא גירוי מוחי עמוק. טיפול זה נחשב להליך עם סיכויי הצלחה טובים, אם כי יש לו חסרונות: הוא מתאים רק לכ-10% מהחולים ואינו מרפא את המחלה אלא רק משפר את יכולת התנועה. הניתוח מבוצע גם בישראל, בבית החולים רמב"ם, המרכז הרפואי ת"א ע"ש סוראסקי, בבית החולים הדסה עין כרם ובביה"ח שיבא בתל-השומר.
במחקר בינלאומי רחב היקף הוכח כי התרופה "אזילקט", תרופת מקור ישראלית המטפלת בתסמיני מחלת פרקינסון, היא התרופה הראשונה והיחידה בעולם המצליחה גם להאט אצל חולי פרקינסון את קצב הידרדרות המחלה ולעכב את התפתחותה[1].
מפותחת שיטה לזיהוי קל יחסית של הימצאות המחלה באדם, ומצב התקדמותה בו. השיטה מבוססת על ניתוח צלילים המופקים ממיתרי קולו של החשוד כחולה, ובדיקת שונות בהם ביחס לאדם בריא[2].
בנובמבר 2013 בוצע לראשונה בישראל בבית החולים רמב"ם ההליך החדשני, המכונה "טיפול תוך-מוחי באמצעות קרני אולטרסאונד ממוקדות מבוקרות MRI", שלאחריו חלפו הרעידות[3].
תרופות
- תכשירי לבודופה (דופיקר, סינמט ולבופר)
- אמנטדין (פקמרץ, פריטרל)
- אנטקפון (קומטן)
- אפומורפין
- ברומוקריפטין (פרלודל)
- טריהקסיפנידיל (ארטן)
- סלג'ילין (ג'ומקס)
- ספינאמיד
- פרגולייד (פרגולייד)
- קברגולין (קבסר)
- רופינירול (רקויפ)
- רזג'לין (אזילקט)
אולטרה סאונד מונחה MRI
טיפול לא פולשני המשתמש בגלי אולטרה סאונד ממוקדים כדי לחמם אזור במוח ובכך להקל על הרעד. הטיפול נעשה ללא חתכים וללא החדרת גופים זרים. הטיפול נעשה בצורה הדרגתית כדי לאפשר אפקט מיטבי ובכדי להימנע מתופעות לוואי. הטיפול מאושר על ידי ה-CE האירופאי ועל ידי משרד הבריאות הישראלי. הטיפול נעשה ללא הרדמה בתוך מכשיר ה-MRI. החולה חובש קסדה ייעודית המפיקה גלי אולטרה סאונד. ההליך דורש טיפול חד פעמי של כ-4–5 שעות. לאחר הטיפול החולה יכול להמשיך בשגרת היום יום.
גרייה מגנטית עמוקה (Deep TMS)
טיפול בהליך לא פולשני אשר מגרה את האזור הרלוונטי לפרקינסון במוח ומביא לשיפור מסוים בתסמיני המחלה. הטיפול מאושר על ידי ה-CE האירופאי ועל ידי משרד הבריאות הישראלי. במהלך הטיפול, החולה חובש קסדה מרופדת המכילה סליל המייצר אותות מגנטיים קצרים, בדומה לאותות במערכות MRI, והשדות המגנטיים מגרים את המוח. ההליך דורש טיפולים יומיים של 20 דקות במהלך 4–5 שבועות. לאחר כל טיפול, המטופל יכול לחזור הביתה באופן עצמאי, ולהמשיך בשגרת היומיום. לא ברור עד כמה האפקט נשמר לאורך זמן. הטיפול אינו נמצא בסל הבריאות.
מניטול
 ערך מורחב – מניטול
ערך מורחב – מניטול
מחקר בעכברים הראה[4] כי מניטול הוא גורם אפשרי להקלה בסימפטומים של מחלת פרקינסון ואולי אף לטיפול במחלה. יתרונו בהקשר זה בכך, שכתוסף מזון אין צורך לרוכשו במרשם רופא ומחירו זול, הוא כבר מאושר כאמור לשימוש. יש להיזהר עם זאת מתופעות לוואי, שנקשרו עם השימוש בו[5].
גישות אלטרנטיביות
ברפואה אלטרנטיבית, כל אסכולה (לדוגמה רפואה סינית, נטורופתיה, איור ודה, הומאופתיה) תתייחס לפרקינסון בדרך שונה, ע"פ התאוריות השונות שעומדות בבסיסן, אך השאיפה של כולן היא לעצור את התהליך הניווני (באמצעות שינויי תזונה, תוספי מזון, פורמולות, דיקור, טיפול נפשי וכולי). ההנחה הבסיסית של כל האסכולות (כולל הקונבנציונלית) היא שלפרקינסון קיימים גורמי סיכון שונים. באופן כללי ניתן לומר כי המטפל האלטרנטיבי ינסה להתייחס בטיפול לכמה שיותר גורמי סיכון שכאלה. לדוגמה, נזק מצטבר לתאי עצב במוח עלול להיווצר כתוצאה מנוכחות מוגברת של רדיקלים חופשיים במוח לאורך זמן (מצב המכונה "דחק חמצוני"). לפיכך, טיפול נטורופתי עשוי לכלול נטילת תוספי נוגדי חמצון, בנוסף לשינויים בתפריט. שינויים אלה יהיו בהכרח אישיים ושונים ממטופל למטופל. כמו כן נמצא כי נוכחות במוח של רעלנים שמקורם בחומרי הדברה או במתכות מסוימות (כתוצאה מחשיפה מוגברת אליהן ו/או מתפקוד לקוי של הכבד) עלולה אף היא להביא לנזק תאי ולהגדיל את הסיכון לחלות בפרקינסון[6], כך שטיפול אלטרנטיבי עשוי לכלול פרוצדורת ניקוי מרעלים ו/או חיזוק של הכבד. פעילות גופנית תומלץ בדרך כלל בכל האסכולות (כולל הקונבנציונלית), כמו גם שמירה על מוח "פעיל" כמה שיותר בחיי היומיום.
בתרבות
- בשנת 2013 עלתה ברשת NBC סדרה בכיכובו של מייקל ג'יי פוקס, שחקן קולנוע חולה פרקינסון, אשר מגלם קריין חדשות חולה פרקינסון[7].
ראו גם
לקריאה נוספת
- Andres M. Lozano and Suneil K. Kalia, New Movement in Parkinson's, Scientific American, July 2005, pp. 68–75.
- סמדר רייספלד, מה הקשר בין פרקינסון לאמונה דתית, הארץ, 16 בדצמבר 2014.
- פרופסור ניר גלעדי, מחלת פרקינסון: תנועה בכיוון התקווה, הוצאת פרולוג, 2004.
קישורים חיצוניים
- עמותת חולי פרקינסון בישראל ובו פורום לשאלות וייעוץ, אתר הבית
- הערך "מחלת פרקינסון - Parkinson's disease", באתר ויקירפואה
- ניתוח לחולי פרקינסון, ויקיפדיה האנגלית.
- "תרופת פלא ושמה שמן קוקוס!"(הקישור אינו פעיל) אתר קהילת חולי פרקינסון "פרקינסון באהבה"
- סיפורים של חולי פרקינסון,(הקישור אינו פעיל) אתר קהילת חולי פרקינסון "פרקינסון באהבה"
- Parkinson's Disease : symptoms, diagnosis, biochemistry, causes, treatments, history, prevalence, organisations, toxic causes, genetic causes
- אנימציה בשפה האנגלית.
 אילנה שלזינגר, מחלת פרקינסון - האם ניתן למנוע או להאט את התקדמות המחלה? - וידאו, באתר הערוץ האקדמי, 28/11/2007
אילנה שלזינגר, מחלת פרקינסון - האם ניתן למנוע או להאט את התקדמות המחלה? - וידאו, באתר הערוץ האקדמי, 28/11/2007- זיהום סביבתי ופרקינסון, אתר הקרן לבריאות וסביבה.
- פרקינסון ע"פ רפואה סינית באתר תמורות
- אריאל אריאלי, הרקע הנפשי לפרקינסון
- איתי נבו, ממתיק מלאכותי נגד פרקינסון, המאור הקטן, רשת ב', אוקטובר 2013
- טיפול באמצעות ויברציה בחולי פרקינסון(הקישור אינו פעיל) - כתבה של נילי רעם בביטאון עמותת הפרקינסון בישראל (מחקר קנדי מצא את הטיפול יעיל בהקלת תסמינים אצל חולים עם מחלת פרקינסון מתקדמת, ואצל חולים שלא מגיבים היטב לטיפול תרופתי)
- דבירה שקדי, צמחי מרפא לטיפול בפרקינסון - באתר של העמותה הישראלית לצמחי מרפא (עיל"ם)
- מחקר מרמז כי כורכומין מסייע בבלימת פרקינסון
 ניר גלעדי, מחלת פרקינסון – האם ניתן למנוע אותה?, הרצאה בסדרת ההרצאות "בכור המהפכה", 27 בפברואר 2011
ניר גלעדי, מחלת פרקינסון – האם ניתן למנוע אותה?, הרצאה בסדרת ההרצאות "בכור המהפכה", 27 בפברואר 2011- מדריך זכויות חולי פרקינסון,(הקישור אינו פעיל) באתר קהילת חולי פרקינסון "פרקינסון באהבה".
- עו"ד רפאל אלמוג, מדריך זכויות לחולי פרקינסון, אתר אלמוג שפירא
- התמודדות עם מחלת הפרקינסון, באתר יוטיוב
- מחלת פרקינסון, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים
- ↑ אזילקט - רסג'ילין מזילאט: מידע מדעי על התרופה החדשה למחלת פרקינסון
- ↑ הרצאה בנושא בTED.
- ↑ יונתן הללי, האם נמצא הפתרון לרעד חולי הפרקינסון?, באתר nrg, 25 בנובמבר 2013
- ↑ איתי נבו, עורך אתר מכון דוידסון, ממתיק מלאכותי נגד פרקינסון, באתר "הידען", 6 באוקטובר 2013
- ↑ "Mannitol Side Effects"
- ↑ חומרי הדברה עלולים לתרום להתפתחות פרקינסון
- ↑ מערכת יחסים, פוקס מן: מייקל ג'יי פוקס חוזר אל המסך הקטן - עם צרות גדולות, באתר Xnet, 25 באוקטובר 2013
הבהרה: המידע במכלול נועד להעשרה בלבד ואינו מהווה יעוץ רפואי.
מחלת פרקינסון31223791
