מחלת חניכיים
 |

מחלת חניכיים (באנגלית: Periodontal disease או Periodontal Chronic disease) היא שם כללי למחלה הנובעת מתנאים דלקתיים המשפיעים על החניכיים- הרקמות המקיפות את השיניים. בשלב מוקדם של המחלה, מתפתחת דלקת חניכיים או ג'ינג'יביטיס (בלטינית: Gingivitis). בשלב זה, הנזק עדיין הפיך, החניכיים מתנפחים, מופיעה אדמומיות ואף דימום מקומי. בשלבים מתקדמים של המחלה מתפתחת דלקת חניכיים כרונית, הנקראת גם דלקת מסב-השן או פריודונטיטיס (לטינית: Periodontitis או Periodontal Disease), מחלה זו היא כרונית, וכתוצאה ממנה נגרם נזק למערכת התמיכה של השן, מתרחשת נסיגת חניכיים, עלולה להיגרם פגיעה בעצמות הלסתות הנושאות את השיניים, והשיניים עשויות להשתחרר או ליפול. מחלה זו מלווה בדרך כלל בריח פה לא נעים.
אפידמיולוגיה
דלקת מסב-השן שכיחה מאוד, ונחשבת כמחלת השיניים השנייה הנפוצה ביותר בעולם, לאחר עששת, ובארצות הברית שכיחותה של המחלה היא 30-50% מהאוכלוסייה, אבל רק כ-10% מהאוכלוסייה לוקים בה בצורה חמורה.
כ-750 מיליון אנשים (כ-10.8% מהאוכלוסייה) לוקים בתצורת פריודונטיטיס כרוני כלשהו, נכון לשנת 2010. [2]
כמו במקרים אחרים, הקשורים באופן ישיר להיגיינה וניטור רפואי בסיסי וטיפול, דלקת חניכיים נוטה להיות נפוצה יותר באוכלוסיות חלשות מבחינה כלכלית. הימצאותה יורדת עם עלייה ברמת החיים.
באוכלוסיית ישראל, אנשים ממוצא תימני, צפון-אפריקני, דרום-אסייתי או ים-תיכוני הם בעלי שכיחות גבוהה יותר של מחלת חניכיים מאשר אנשים ממוצא אירופי. ניתן לזהות דפוסים חברתיים בדיווחים להתפתחות פריודונטיטיס באוכלוסייה, כלומר, אנשים מתחתית הסולם החברתי-כלכלי סובלים מהמחלה לעיתים קרובות יותר מאשר אנשים מהקצה העליון של הסולם החברתי-כלכלי.[3][4]
אטיולוגיה
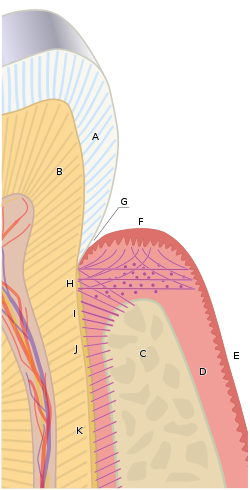
מחלת חניכיים כרונית היא דלקת של מֵסַב-הַשֵּׁן (לטינית: Periodontium), כלומר, הרקמות התומכות בשיניים. מסב-השן מורכב מארבע רקמות:
רקמת החניכיים (לטינית: Gingiva), מלט השן (לטינית: Cementum) - השכבה החיצונית של שורשי השיניים, העצם המכתשית - השקעים שאליהן השיניים עוגנות, ורְצוּעַת מֵסַב-הַשֵּׁן (לטינית: PDL), המהווה את סיבי רקמת החיבור הפועלים בין מלט השן לבין העצם המכתשית.
מחלת החניכיים נגרמת מזיהום חיידקי אופורטוניסטי כרוני, ופוגעת ברקמות אשר סובבות את השן ותומכות בה. גורם הסיכון העיקרי הוא היגיינת פה לא יעילה, כמו גם תזונה קלוקלת. גורמי סיכון נוספים הם סוכרת, איידס, היסטוריה משפחתית של מחלות חניכיים ותרופות מסוימות. המחלה מתפתחת בעקבות היווצרותם של חיידקי הרובד הדנטאלי (פלאק) שהם שכבה דביקה, עדינה וחסרת צבע, שנוצרת באופן תמידי על השיניים. במקרים רבים, מחלת החניכיים הכרונית מתפתחת מדלקת החניכיים השכיחה (ג'ינג'יביטיס).
עישון הוא גורם נוסף המגביר את הסיכוי להתרחשותה של דלקת חניכיים, במישרין או בעקיפין, ועשוי להפריע או להשפיע לרעה על הטיפול. זה נחשב על ידי מומחים רבים כגורם הסיכון החשוב ביותר עבור מחלת חניכיים כרונית. מחקרים הראו כי מעשנים סובלים יותר מדלדול עצם, מאובדן רקמות חיבור ומאובדן שיניים בהשוואה ללא-מעשנים. הסיבה לכך היא כי לעישון יש כמה השפעות על התגובה החיסונית, למשל, ירידה ביעילות ריפוי פצעים, דיכוי ייצור נוגדנים ועוד.
תסמונת אהלר-דנלוס היא גורם סיכון נוסף למחלת החניכיים הכרונית, וכך גם תסמונת פפילון-לפבר (Papillon–Lefèvre syndrome) הידועה גם בשם "קרטודרמה פלמופלנטרית".[5]
לדברי חוקרים מסוימים, מחלת חניכיים כרונית עשויה להיות קשורה גם ללחץ נפשי בחיי השגרה. המחלה מתרחשת לעיתים קרובות יותר אצל אנשים בתחתית הסולם החברתי-כלכלי מאשר אנשים בחלקו העליון של הסולם החברתי-כלכלי.
כמו כן, נראה שמאפיינים תורשתיים גם משחקים תפקיד בקביעת הסיכון עבור מחלת חניכיים כרונית. סברה זו יכולה להסביר את התופעה שאנשים רבים בעלי ברמת פלאק נמוכה לוקים במחלת החניכיים, בעוד שאחרים בעלי היגיינת פה קלוקלת אינם לוקים במחלה.
גורמים גנטיים שיכולים להשפיע על הסיכון של החולה לפתח מחלת חניכיים כרונית כוללים:
- פגמים בתהליך הפגוציטוזה - תהליך המגן על הגוף על ידי תאים אשר בולעים חלקיקים זרים מזיקים, חיידקים ותאים מתים או גוססים.
- ייצור יתר של אינטרלוקינים, פרוסטגלנדינים וציטוקינים (חלבונים במערכת החיסון). התוצאה היא תגובה חיסונית מוגזמת.
- פולימורפיזם גנטי של הגן אינטרלוקין 1 (IL-1): חולים עם פולימורפיזם זה מייצרים יותר IL-1, וכתוצאה מכך בסיכון לפתח מחלת חניכיים כרונית.
פתוגנזה

כאמור, מחלת חניכיים נגרמת מזיהום חיידקי אופורטוניסטי כרוני. הגורמים הראשוניים למחלה הם חיידקי הרובד הדנטאלי (פלאק). כתוצאה מהתפתחות פלאק על השיניים ומתחת לחניכיים נוצר חוסר איזון בקטריאלי. בשלב הראשוני, לאחר התפתחות הפלאק על גבי השיניים מצטברת אבנית - שכבה אשר מגנה על הפלאק ומסייעת לה להמשיך וליזון מהשן - אבנית זו (אשר עלולה להתפתח לעששת) גורמת לתגובה דלקתית בחניכיים - בשלב זה המחלה הפיכה[6].
נכון לשנת 2017 לא ברור אילו מינים הם האחראים העיקריים על גרימת הנזק המוביל למחלה, אך חיידקים אנאירוביים שליליים, חיידקים סלילוניים ווירוסים, הוצעו; אצל אנשים מסוימים ניתן לראות כי אחד או יותר מהמינים הללו הם מניעי המחלה. הפלאק עשוי להיות רך ולא מוזן בסידן, קשה ומוזן בסידן, או שניהם; עבור פלאק המצטבר על השיניים הסידן מגיע מבלוטות הרוק; ועבור פלאק המצטבר מתחת לקו החניכיים, הוא מגיע מהדם המופרש מהחניכיים הדלקתיות.
למעשה, נוצרת תגובה מקומית של דלקת המשמשת ככר גידול לקבוצה קטנה של חיידקים המכונים פתוגנים פריודונטאלים. הצירוף בין הזיהום הפתוגני לדלקת גורם להרס מתמשך של הרקמות הסובבות את השן. בעקבות תהליך זה נוצרים "כיסים" בין החניכיים לשיניים, שהם בעצם הפרדה של מנגנון התמיכה מהשן. ככל שהמחלה מתקדמת יותר, מופחתת התמיכה של השן, ונוצרים כיסים עמוקים יותר. אם המחלה לא מטופלת בזמן, ההפחתה הקשה במנגנון התמיכה גורמת לפגיעה בתפקוד השן. מאחר שאין אפשרות לטפל בשן והיא מהווה מקור זיהום, יש להוציא אותה.
הנזק לשיניים ולחניכיים נובע דווקא מהמערכת החיסונית המנסה לפגוע בחיידקים המפרים את יחסי הגומלין (סִימְבִּיּוֹזָה) בין רקמות מסב-השן לבין קהילת החיידקים המצויים בחלל הפה. כמו ברקמות אחרות בגוף, תאי לנגהרנס הנמצאים באפיתל משתמשים באנטיגן מהרובד החיידקי ומתריעים עליהם בפני מערכת החיסון, דבר המעורר תגובה חיסונית וגורם להובלת תאי דם לבנים לאזור הנפגע. תהליך זה בתורו מפעיל תאים אוסטאוקלסטים ההורסים את העצם ואנזימים המפרקים את החומר החוץ תאי ברקמות החיבור.
תסמינים וסימנים

בשלבים המוקדמים, למחלת החניכיים יש מעט מאוד תסמינים, ובחולים רבים שינה התפתחות משמעותית של המחלה עוד לפני שהם פונים לרופא השיניים[7].
הסימפטומים עשויים לכלול:
- אדמומיות או דימום של חניכיים בעת צחצוח שיניים, שימוש בחוט דנטלי או בעת נשיכה ולעיסה של מזון (למשל תפוחים), אם כי זה עשוי להתרחש גם בדלקת חניכיים, שבה עדיין אין אובדן של רקמות החיבור.
- התנפחות חוזרת של חניכיים
- ריח רע מהפה, וטעם "מתכתי" מתמשך בפה
- נסיגה של חניכיים וכתוצאה מכך התארכות של השיניים לכאורה (זה יכול גם להיגרם על ידי צחצוח לא נכון ומברשת שיניים קשה).
- "כיסים" או רווחים עמוקים בין השיניים והחניכיים.
- שיניים רופפות, בשלבים מאוחרים יותר (אם כי זה עשוי להתרחש מסיבות אחרות).
כמו כן, דלקת חניכיים והרס העצם הם בדרך כלל חסרי כאב ולא מורגשים. לפיכך, אנשים עשויים לטעות ולהניח שדימום כזה, לאחר ניקוי השיניים הוא חסר משמעות, אם כי זה עשוי להיות סימפטום של מחלת חניכיים.
אבחנה
הבדיקה הקלינית מתבססת על הערכת הדלקת בחניכיים וכן על בדיקת עומק כיסי החניכיים. ככלל, בדיקה זו מתבצעת על ידי מדידה של עומקי הכיסים (הרווחים) אשר נוצרים בין השן לרקמות החניכיים הסובבות אותה. בדיקה זו מסייעת לרופא להבין לא רק את מצב המחלה, אלא גם להתאים טיפול ייעודי כתלות בשלב התפתחות המחלה. אמצעי עזר חשוב הוא צילום רנטגן המאפשר להעריך את כמות הנזק שנגרם למערכת התמיכה של השן. לעיתים ניתן לבצע בדיקות מעבדה הבודקות נוכחות חיידקים פתוגניים בחניכיים על מנת להעריך את המצב ההתחלתי ומאוחר יותר את תוצאות הטיפול. במסגרת האנמנזה הרפואית (תשאול רפואי) יש להדגיש את נושא הטיפול הביתי, תכיפות הביקורים במרפאת השיניים, נוכחות מחלות מערכתיות ועישון. כל האמצעים הללו מהווים גם דרך לתפירת תוכנית טיפול מתאימה.
מניעה וטיפול
מניעה
פעולות היגיינת הפה היומית על מנת למנוע מחלת חניכיים כוללות:
- צחצוח כראוי על בסיס קבוע (לפחות פעמיים ביום), כאשר החולה מכוון את הזיפים של מברשת שיניים מתחת לקו החניכיים, עוזר לשבש את הצמיחה החיידקית ואת היווצרות הרובד החיידקי מתחת לחניכיים.
- שימוש בחוט דנטלי יומי ושימוש במברשות בין-דנטליות (אם הרווח בין השיניים גדול מספיק), כמו גם ניקוי מאחורי השן האחרונה, הטוחנת השלישית, בכל רבע.
- שימוש במי פה בשילוב היגיינת פה נכונה עשויים לסייע בריפוי דלקת חניכיים, אם כי הם לא יכולים להפוך כל דלדול עצם או נסיגת חניכיים שהתפתחו עקב המחלה.
- בדיקות שיניים שגרתיות וייעודיות על פי הצורך: בדיקות דנטליות משמשות לבדיקת יעילות היגיינת הפה של האדם ומצב הרקמות של מסב-השן, לזיהוי סימנים מוקדמים של דלקת חניכיים, ולניטור התגובה לטיפול.
בדרך כלל, שינניות או רופאי השיניים משתמשים בכלים מיוחדים לניקוי השיניים מתחת לקו החניכיים על מנת לשבש כל רובד שגדל באזורים אלה. זהו טיפול סטנדרטי כדי למנוע כל התקדמות נוספת של מחלת חניכיים כרונית. מחקרים מראים כי לאחר ניקוי מקצועי כזה, רובד מיקרוביאלי נוטה לגדול חזרה כפי שהיה קודם תוך כשלושה עד ארבעה חודשים. עם זאת, המשך הייצוב של מצב החניכיים של המטופל תלוי במידה רבה, בהיגיינת הפה של המטופל בבית. ללא היגיינת הפה היומית, מחלת החניכיים לא תרפה, במיוחד אם לחולה יש היסטוריה של מחלת חניכיים נרחבת.
טיפול
ישנה דעה נפוצה כי הטיפול במחלת החניכיים הוא ניתוח חניכיים. אך למעשה, הדרך הרצויה בטיפול במחלת חניכיים תהיה היעילה ביותר לאותו מקרה והפחות חודרנית האפשרית. מטרה זו יכולה להיות מושגת במקרים רבים בעזרת טיפולים שאינם כירורגים. לעיתים, במקרים קשים בהם ניתן לצפות כי ניתוח חניכיים ייתן תוצאה טובה יותר ישנה המלצה לבצע ניתוח על מנת לנסות להביא את החניכיים למצב תקין יותר. כל טיפול באשר הוא תמיד יהיה מלווה בטיפול ביתי והיגיינת פה נכונה ויעילה של המטופל, אחרת המצב עלול לחזור לכפי שהיה לפני הטיפול.[8][9]
ניקוי עמוק תת-חניכי - הטרייה תת־חניכית, הקצעת שורשים
זהו ניקוי של פני שטח השורשים החשופים לכיס החניכיים. ניקוי זה אמור להוריד רובד תת-חניכי, רעלנים של חיידקים ואבנית תת-חניכית. זהו ניקוי עמוק יותר מאשר הניקוי הרגיל התקופתי, ודורש בדרך כלל מספר פגישות והרדמה מקומית. טיפול זה יכול להיות מלווה גם בשטיפות תת-חניכיות בעזרת חומרים אנטי-בקטריאליים, הגורמים להרג החיידקים שהצליחו לשרוד את הניקוי העמוק. המחקר מראה כי טיפול זה יעיל בהפחתת הדלקת בחניכיים, גורם לצמצום בעומק הכיסים, ומביא לשינוי בהרכב החיידקים בכיסים מחיידקים הקשורים למצב מחלה לאלו הקשורים למצב בריאות. כמו כן, המחקר מראה כי מטופלים רבים מגיבים מצוין לטיפול משולב של היגיינה ביתית טובה מאוד וניקוי עמוק, ולאחר הטיפול הזה אין צורך בטיפול נוסף, כולל טיפול ניתוחי.
במקרים קשים, לעיתים נותרים פגמים בחניכיים ובעצם התומכת של השיניים, וניתוח חניכיים יוכל לשפר את המצב. במקרים אלו יומלץ על ביצוע ניתוח. במקרים מסוימים, מרשם לנטילת כדורי אנטיביוטיקה ניתן מיד לאחר תקופת הניקוי העמוק. אנטיביוטיקה מיועדת לטפל בזיהומים הנגרמים על ידי חיידקים, אבל היא בעלת תופעות לוואי שונות, מיצירת אלרגיה ועד יצירת חיידקים עמידים לתרופה, וברוב המקרים של מחלת חניכיים אין צורך בשימוש באנטיביוטיקה. חשוב ביותר להשתמש בתרופה זו רק במקרים קשים עם מחלת חניכיים אגרסיבית, בהם יש סיכוי טוב כי הטיפול האנטיביוטי יתרום תרומה משמעותית לעצירת המחלה. בשנים האחרונות פותחו תכשירים חדישים המבוססים על טכנולוגיות של שחרור מושהה ומיועדים לטיפול במחלה. חומרים אלו משחררים באופן מקומי ומושהה חומרים אנטי-חיידקיים אל תוך כיס החניכיים וחומרים אלו מסלקים או מדכאים את החיידקים. צורת ההכנסה שלהם היא בג'ל או בצ'יפ, המוחדרים אל מתחת לקו החניכיים.
ישנם מקרים קשים, בהם קיימים גורמי סיכון רבים קשים לשליטה, או שהמחלה לא מגיבה לטיפול כפי שציפינו שתגיב, ואז יש צורך לשקול טיפול נוסף ושונה במחלת החניכיים. קבוצת תרופות שפותחה לענות על מקרים כאלה כוללת תרופות הפועלות ישירות על מנגנון הדלקת. אלו תרופות הנלקחות דרך הפה לתקופה ממושכת יחסית, ומטרתן לשנות ולדכא את תגובת הגוף לחיידקים, ובכך למנוע את הרס הרקמות סביב השיניים. תרופות אלו מכוונות לדכא פעילות של אנזימים בגוף אשר גורמים להרס הרקמה. תרופות אלו הן חדישות ביותר ומהוות פריצת דרך מחשבתית וטיפולית במחלת החניכיים. עקב חדשנותן, הידע על התוצאות לטווח ארוך וכן תופעות לוואי לטווח ארוך עדיין אינו מספיק. בשלב זה השימוש בהן נעשה בזהירות, ובמקרים קשים בלבד.
ניתוחי חניכיים
ניתוחי חניכיים הם השלב השני של הטיפול במחלת החניכיים, ונועדו לטפל בדלקת שלא הגיבה תגובה מיטבית לטיפול השמרני, וכן לטפל בפגמים בחניכיים ובעצם שיצרה המחלה. ישנם סוגים שונים של ניתוחי חניכיים, עם מטרות שונות כגון צמצום כיסים, ניקוי פתוח, כיסוי שורשים חשופים, השתלת רקמת חניכיים, בנייה מחדש של מנגנון האחיזה של השן ועוד. לא כל סוג ניתוח מתאים לכל מקרה, ויש להתאים את הניתוח לצורך ולנתונים הספציפיים של אותו אדם ואותה שן.
שלב התחזוקה
אם טיפול הגיע לתוצאה מספקת נכנסים לשלב התחזוקה. זהו טיפול ייחודי לאנשים שכבר אובחנו כסובלים ממחלת חניכיים, טופלו בהצלחה, ועכשיו נמצאים בשלב של מניעת חזרה. תדירות הפגישות הללו היא אחת ל 2–6 חודשים, ברוב המיקרים 3 חודשים, ובהן מבצעים ניקוי מקצועי של השיניים להסרת כל הרובד וסילוק החיידקים. כמו כן, אחת לשנה יש לבצע בדיקת חניכיים מעמיקה שמטרתה לבחון אם יש שינוי לרעה במצב הדורש התערבות.
ראו גם
קישורים חיצוניים
- הערך "מחלות חניכיים", באתר ויקירפואה
- "דימום מהחניכיים: הסיבות וחשיבות הטיפול", ד"ר אוריאל אטל (1 באוגוסט 2017) באתר ynet
- מידע על מחלות חניכיים באתר האיגוד הישראלי לרפואת חניכיים
- מאמר "מיקרוביולוגיה של מחלות חניכיים" באתר MRM
- מחקר בנושא מחלות חניכיים והיגיינת הפה בקרב מהגרים בישראל (29 במארס 1983) באתר PubMed
- מחלת חניכיים, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים
- ↑ "Mortality and Burden of Disease Estimates for WHO Member States in 2002" (xls). World Health Organization. 2002.
- ↑ Vos, T; Flaxman, Abraham D; Naghavi, Mohsen; Lozano, Rafael; Michaud, Catherine; Ezzati, Majid; Shibuya, Kenji; Salomon, Joshua A; Abdalla, Safa; Aboyans, Victor; Abraham, Jerry; Ackerman, Ilana; Aggarwal, Rakesh; Ahn, Stephanie Y; Ali, Mohammed K; Almazroa, Mohammad A; Alvarado, Miriam; Anderson, H Ross; Anderson, Laurie M; Andrews, Kathryn G; Atkinson, Charles; Baddour, Larry M; Bahalim, Adil N; Barker-Collo, Suzanne; Barrero, Lope H; Bartels, David H; Basáñez, Maria-Gloria; Baxter, Amanda; Bell, Michelle L; et al. (15 דצמ' 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMID 23245607.
{{cite journal}}: (עזרה) - ↑ Zadik Y, Bechor R, Shochat Z, Galor S (2008). "[Ethnic origin and alveolar bone loss in Israeli adults]". Refuat Hapeh Vehashinayim (1993). 25 (2): 19–22, 72. PMID 18780541.
- ↑ Watt RG, Listl S, Peres MA, Heilmann A, editors. Social inequalities in oral health: from evidence to action. London: International Centre for Oral Health Inequalities Research & Policy; www.icohirp.com
- ↑ Papillon Lefèvre Syndrome, NORD (National Organization for Rare Disorders) (באנגלית)
- ↑ דלקת חניכיים ומחלת חניכיים- מהן הסיבות? כיצד לטפל? כיצד למנוע?, באתר ההסתדרות לרפואת שיניים בישראל
- ↑ מחלות חניכיים לעומת דלקת חניכיים: מה ההבדל בין השתיים?, באתר BEOK, 22 באוקטובר 2018
- ↑ דר' לינה לויט, טיפול חניכיים בשיטה יחודית, באתר https://drevelina.co.il
- ↑ טיפול במחלות חניכיים, באתר משרד הבריאות, 26 במרץ 2023
הבהרה: המידע במכלול נועד להעשרה בלבד ואינו מהווה יעוץ רפואי.
מחלת חניכיים37212686Q520127

